患儿张某,女,9个月,主因生长缓慢体重不增2月就诊。患儿近3月来反复腹泻,呈稀水样或蛋花汤样大便,每日十余次,病初有呕吐,治疗后好转,食欲欠佳,进食即泻,尿量多,明显消瘦。近2月主要以米粉为主食,第一胎第一产,足月顺产,出生体重3.5Kg,母乳喂养至4月,添加牛奶及米粉。体格检查:T36.3℃,P105次/分,R30次/分,W5.5Kg,H69cm。精神欠佳,消瘦,皮下脂肪少,无水肿,皮肤松弛无黄染,弹性差,全身浅表淋巴结不大,前囟1cm×1cm稍凹陷,发稀少,干枯,心音有力,无杂音,两肺呼吸音清,腹软,腹壁皮下脂肪0.2cm,肝脏肋下2.0cm,质软,脾未及,肠鸣音亢进。辅助检查:血常规:WBC5.4×10 L,N0.45,L0.53,Hb87g/L;粪常规:黄色稀水便,余(一);血生化:ALT55IU/L,AST58IU/L,GGT87 IU/L,LDH619 IU/L,HBDH227 IU/L,TP49 g/L,ALB29 g/L,肾功能正常,血K
L,N0.45,L0.53,Hb87g/L;粪常规:黄色稀水便,余(一);血生化:ALT55IU/L,AST58IU/L,GGT87 IU/L,LDH619 IU/L,HBDH227 IU/L,TP49 g/L,ALB29 g/L,肾功能正常,血K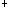 3.5mmol/L,Na
3.5mmol/L,Na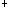 131mmol/L,Cl
131mmol/L,Cl 96 mmol/L,空腹血糖3.5 mmol/L;甲肝、乙肝均阴性。
初步诊断
诊断依据
治疗方案
96 mmol/L,空腹血糖3.5 mmol/L;甲肝、乙肝均阴性。
初步诊断
诊断依据
治疗方案
正确答案:蛋白质—能量营养不良(中度)
初步诊断: 蛋白质—能量营养不良(中度)
诊断依据:1.生长迟缓,体重低下,较同龄儿平均体重低38.9%;2.明显消瘦,腹壁皮下脂肪0.2Cm<0.4 Cm;3.有反复腹泻史,影响食物消化吸收;4.喂养史中,近2月主要以米粉为主食,有蛋白质能量摄入不足;5.伴其它系统功能紊乱,有肝功损害,低蛋白血症,贫血等。
治疗方案: 去除病因,调整饮食,改进喂养方法。①补充热量从40~60kCAl/kG·D开始,逐渐增加至100~150kCAl/kG·D,蛋白质从1.5~2.0G/kG·D开始逐渐增加至3.0~4.5G/kG·D,其中蛋白质、脂肪、碳水化合物功能比例为12~15%、20~30%、55~68%;②促进消化改善消化功能,可给与B族维生素、胃蛋白酶、肠道微生态制剂;③纠正脱水、低血糖、电解质紊乱;④其它:有感染就抗感染,可适当运用蛋白同化类固醇激素。
临床思维:蛋白质—能量营养不良
蛋白质—能量营养不良是由于各种原因所致,能量和/或蛋白质缺乏的一种营养缺乏症,常伴有各种器官功能紊乱和其他营养素缺乏,主要见于3岁以下婴幼儿。病因:可分原发性和继发性;临床表现为三型:①消瘦型多见于1岁以下婴儿,首先体重不增,继之体重下降,久之可出现身高不增,智力发育落后,皮下脂肪减少,顺序:腹部→躯干 →四肢→面颊部。体征:皮肤皱缩、松弛、干瘪似“老头”,全身肌张力低下,体温低于正常,心率缓慢,心音低钝,呼吸浅表等;②水肿型:又称恶性营养不良,多为蛋白质严重缺乏,可伴能量摄入不足,多见于单纯碳水化合物喂养的1~3岁小儿,水肿部位先内脏再四肢皮肤、面部,体重下降不明显,体征:外形似“泥膏样”可伴肝大,毛发稀疏,易脱落,舌乳头萎缩等;③消瘦水肿型,介上述二者之间。蛋白质—能量营养不良常并发营养性贫血,微量营养素缺乏,如VitA、B、C、D及微量元素,铁、锌、镁、铜、磷等缺乏,易发生自发性低血糖,及并发各种感染。实验室检查:①血清白蛋白降低最为特征性改变,胰岛素样生长因子I是早期诊断的灵敏可靠指标。②血清中各种酶活性均下降,血糖降低。诊断方面主要是依据年龄、喂养史、临床表现、体格检查及必要的实验室检查,对轻症和早期患者还需依靠精确饮食史、定期体格检查和营养评估及实验室指标来确诊,临床分型用体重低下,生长迟缓,消瘦三项,对于营养不良程度判断用轻度(低于体重15-25%),中度(低于体重25-40%),重度(低于体重>40%)。治疗原则是,祛除病因,调整饮食,营养支持和积极治疗并发症,营养支持时应从低能量始,根据消化功能和食物耐受情况逐渐增加热量和营养物质供应量。治疗后期要补充维生素及矿物质,同时可应用酶类助消化剂和蛋白同化类固醇制剂等,亦可用中药,推拿等,调理脾胃功能。

微信扫一扫手机做题
